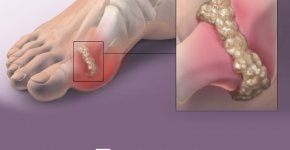
Классификация подагры
Подагра классифицируется по различным признакам. По этиопатогенетическому признаку болезнь делится на:
- Первичную (идиопатическую) подагру (чаще всего обусловлена генетическими дефектами или гипофункцией ферментов, которые участвуют в обмене пуринов и выведении из организма мочевых солей);
- Вторичную подагру (является результатом заболеваний почек, крови – лейкоз, лимфома, псориаз, – лекарственной терапии цитостатиками, салуретиками и др.).
По механизму накопления мочевой кислоты:
- метаболического типа – характеризуется чрезмерным образованием мочевой кислоты;
- гипоэкскреторного типа – характеризуется понижением экскреции мочевой кислоты;
- смешанного типа – сочетает в себе умеренные нарушения и удаление из организма мочевой кислоты.
По клиническому течению разделяют подагру на такие формы:
- бессимптомная гиперурикемия;
- острый подагрический артрит;
- подагра с развитием тофусов;
- мочекаменный уролитиаз и другие патологии почек.
По течению заболевания среди суставных заболеваний выделяют:
- интермиттирующую – характеризуется приступами острого артрита, которые чередуются с бессимптомными периодами;
- хроническую – формируются тофусы, в 50-70% случаев происходит поражение почек;
- преморбидную – проявляется бессимптомной урикемией, при лабораторных исследованиях обнаруживается у 8-14% взрослых.
Клинические формы подагры делятся на:
1. Типичный острый приступ. Развивается у 50-80% пациентов. Обычно начинается в ночное время и неожиданно. Первый приступ может быть спровоцирован жирной пищей, алкоголем, травмой или переохлаждением. Характеризуется резкими болями в области плюснефалангового сустава 1-го пальца стопы, его опуханием, нарушением функции сустава и гиперемией кожи.
Через 3-10 дней приступ может исчезнуть так же внезапно, как и появился на несколько месяцев или даже лет, однако с каждым таким приступом промежутки между ними будут сокращаться.
У мужчин данный приступ протекает по принципу моноартрита с поражением сустава стопы, а у женщин – олиго- и полиартрита с вовлечением суставов кисти.
2. Подострая форма. Может проявлять себя как моноартрит типичной локализации в суставах большого пальца, но с несильной болью и экссудативными выделениями. Возможен подострый моно- или олигоартрит крупных и средних суставов у людей молодого возраста.
3. Ревматоидная форма. Проявляется первичным поражением мелких суставов кистей, лучезапястных суставов, моно- или олигоартритом при затяжном течении приступа.
4. Псевдо-флегмонозная форма. Представляет собой моноартрит любой локализации с резко выраженными воспалительными явлениями в области сустава и близлежащих тканей с повышенной температурой тела и ознобом, лейкоцитозом – клиника данной формы подагры схожа с клинической картиной флегмоны или острого инфекционного артрита.

5. Инфекционно-аллергический полиартрит. Может начаться как мигрирующий полиартрит с быстрым обратным развитием воспалительных явлений.
6. Малосимптомная форма. Характеризуется небольшой болью, иногда лёгкой гиперемией кожи в области поражённого сустава.
Причины возникновения
На развитие подагры могут влиять самые разнообразные факторы. Чаще всего это связано с нарушением метаболизма пуриновых оснований и задержкой мочевой кислоты в организме. Главное же условие для появления болезни – длительная гиперурикемия.
Наследственная предрасположенность
Проявляется склонность к подагре в виде различных генетических заболеваний, по причине которых в организме снижено количество тех или иных ферментов. Если отсутствующий фермент имеет значение для метаболизма пуриновых оснований, то это может стать причиной развития подагры.
К таким ферментам относятся следующие:
- гипоксантин-гуанинфосфорибозилтрансфераза;
- аденин-фосфорибозилпирофосфат-синтетаза;
- 5-фосфорибозил-1-синтетаза.
Каждое из этих веществ отвечает за превращение пуриновых оснований в мочевую кислоту и её нормальное выведение из организма. Недостаток или переизбыток данных ферментов приводит к усиленному образованию мочевой кислоты и её накоплению в крови.
Большая часть ферментов, которые отвечают за метаболизм пуриновых оснований и мочевой кислоты находятся на Х-хромосоме. Именно из-за этого большинство случаев подагры обнаруживается именно у мужского пола – в их геноме находится всего одна такая хромосома (если участок с генами повреждён, то болезни не избежать), в то время как у женщин их две (если одна не в состоянии синтезировать нужный фермент, то всегда есть вторая, которая сумеет восполнить дефицит).
Однако следует учитывать, что такая женщина вероятнее всего будет носителем заболевания, и оно разовьётся у её сына.
Также к наследственным причинам заболевания относят склонность к полноте, сахарный диабет, гипертонию и гиперлипидемию.
Повышенное поступление в организм пуриновых оснований
Подагра вполне может развиться в случае, если пуриновые основания поступают в организм в повышенном количестве. В итоге их биотрансформации происходит усиленное образование мочевой кислоты, которая не успевает проходить фильтрацию в почках и выводиться из организма.
Существуют продукты, в которых содержится повышенное количество пуриновых оснований. К ним относятся:
- мясо молодых животных – телёнок, поросёнок, ягнёнок;
- копчённое мясо;
- жирные сорта рыбы – красная рыба, сельдь, шпроты, анчоусы;
- концентрированные мясные и рыбные бульоны;
- мясные субпродукты – сердце, печень, язык, почки, мозги;
- бобовые – чечевица, горошек, фасоль, бобы, соя;
- кулинарные животные жиры – кремовые торты и пирожные.

Употребление, пусть даже и в больших количествах, этих продуктов совершенно не значит, что может развиться подагра. Тем не менее они могут сыграть роль в появлении болезни.
В нормальном состоянии почки и ферментные системы справляются с таким количеством пуринов. Однако, если существует даже небольшая задержка в фильтрации почками, то уровень мочевой кислоты резко поднимется.
Торможение выведения мочевой кислоты с мочой
Такая причина актуальна уже при наличии хронического заболевания почек. Подагра в таком случае носит вторичный характер – при устранении основного очага болезни исчезнет и подагра.
Механизм появления вторичной подагры заключается в снижении почечной фильтрации. Из-за разрастания соединительной ткани или воспалительного отёка закрывается просвет канальца, в котором происходит фильтрация.
В результате в крови начинается накопление ядовитых веществ, одним из которых и является мочевая кислота. Когда её концентрация достигает определённого уровня, то происходит проникновение через сосудистые стенки в мягкие ткани, и в результате образуются соли.
Увеличение катаболизма пуриновых нуклеотидов
Катаболизм представляет собой распад сложных соединений на более простые. Мочевая кислота образуется как раз в результате катаболизма пуриновых оснований. Источником этих веществ является как пища, так и сам организм. Каждая клетка человеческого организма содержит в себе большое количество пуриновых оснований – они попадают в кровь и распадаются до уровня мочевой кислоты после того, как клетка умирает.
Именно так появляется ещё одна причина возникновения подагры – из-за усиленного катаболизма собственных пуриновых нуклеотидов. Это может быть как временным явлением, так и последствием тяжёлых заболеваний. Несмотря на первопричину, всё происходит из-за смерти клеток тканей или органов, что сопровождается попаданием в кровь пуринов.
К причинам повышенного катаболизма относятся:
- Приём лекарств, которые останавливают рост молодых клеток (цитостатиков). Эти препараты провоцируют разрушение клеток и высвобождение молекул ДНК из ядер. Во время распада и происходит попадание в кровь пуриновых оснований.
- Радиотерапия и химиотерапия. Применяют данные виды лечения в основном в онкологии. Его цель – разрушить патологические новообразования, в результате чего также высвобождается большое количество пуриновых оснований.
- Хирургическое вмешательство. Во время послеоперационного периода часть тканей в том месте, где были наложены швы, отмирает. Это может стать причиной временного повышения катаболизма и роста уровня мочевой кислоты в крови.
- Гемолиз. Это резкое разрушение эритроцитов в крови. Произойти может вследствие инфекционных заболеваний, травматического шока или болезней кроветворной системы.
Симптомы
Нативная реклама
Подагра характеризуется определёнными симптомами:
1. Боль. Понять, что начинается приступ подагры, можно по внезапно появляющимся болевым ощущениям в суставах. При этом одной лишь болью дело не ограничивается – она сопровождается опухолями в области суставов и повышенной температурой (в отдельных случаях температура тела может повышаться до 39-40 градусов).
Начинается боль ночью и в это время она становится практически невыносимой. В дневное время суток может стать легче, однако не стоит думать, что боль ушла совсем. Обычные препараты (Аспирин) не помогают.
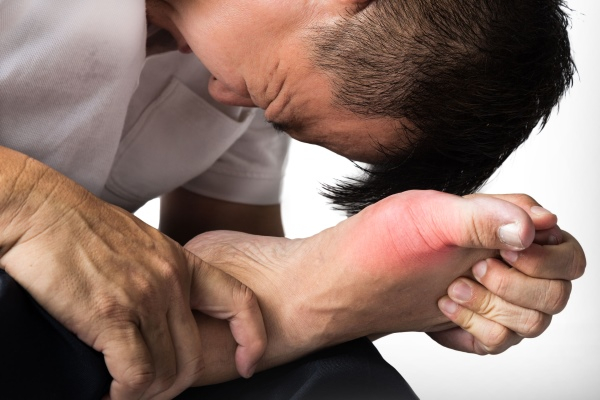
2. Покраснения сустава. Развитие происходит стремительно, параллельно с тем, как появляется боль. Больше проявляется в момент обострения, а во время ремиссии может совсем исчезать.
Краснеет сустав из-за того, что к поражённой части приливает кровь, – вследствие микротравм мягких тканей к очагу мигрируют клеточные элементы крови, которые способны выделять биологически активные вещества, которые повышают проницаемость стенок сосудов и расширение капилляров. Под действием этих веществ кровоснабжение в поражённой области усиливается и появляется отёк и покраснение.
3. Формирование тофусов. Тофусами (подагрическими узлами) являются конгломераты кристаллов урата натрия, которые способны откладываться во всех частях тела. Если такие отложения начинают застревать в околосуставных тканях, иммунитет реагирует на них, как на инородные тела, из-за чего происходит накопление лейкоцитов и сильный воспалительный процесс.
Образовываются тофусы в следующих местах:
- ушные раковины;
- фаланговые суставы на пальцах рук и ног;
- пястно-фаланговые и плюснефаланговые суставы;
- область коленных суставов;
- область локтевых суставов;
- надбровные дуги;
- голеностопный сустав.
Появляются тофусы у следующих категорий пациентов:
- с болезнями кроветворной системы;
- женщин пожилого возраста, у которых подагра развилась на фоне приёма диуретиков;
- больных с ювенильной подагрой;
- с хроническими почечными заболеваниями.
4. Воспаление околосуставных тканей. Во время подагры можно встретить такие заболевания как тендиниты (воспаление сухожилий), бурситы (воспаление суставной сумки), тендовагиниты (воспаление сухожильного влагалища).
5. Ограничение подвижности в суставе. Основная причина, почему происходит ограничение подвижности, – боль. Она появляется в период обострений и не позволяет совершать движения или давать нагрузку на конечность. Даже в период ремиссии можно наблюдать ограничение подвижности. Объясняется это частично воспалительным отёком, частично – сопутствующими воспалительными процессами в сухожилиях и других околосуставных структурах.
6. Локальное повышение температуры. Происходит из-за усиленного кровообращения и острого воспалительного процесса. Больной сам может определить, что покрасневший участок кожи на ощупь горячее, чем окружающие его ткани. Над тофусами температура тоже выше на 1-2 градуса независимо от их расположения.
Возможные осложнения и их последствия
{banner_4h2}Подагра способна вызывать большое количество осложнений. Разделить их можно на несколько групп:
1. Суставные. К ним относится развитие подагрического артрита, который сопровождается отложением в полость сустава кристаллов мочевой кислоты, что является причиной деформации сустава. Помимо этого, также возможно отложение в мягких тканях, которые окружают сустав, что может спровоцировать их разрыв при повышенной механической нагрузке.
2. Почечные включают в себя:
- развитие подагрической почки – соли откладываются в клубочках и канальцах почек, что становится причиной нарушения функций, возможно появление острой или хронической недостаточности;
- развитие мочекаменной болезни и осложнений, характерных для этого заболевания – острого и хронического пиелонефрита, скопления избыточного количества мочи в лоханках почек, – что ускоряет развитие изменений в ткани органа;
- изменения в почках могут провоцировать развитие артериальной гипертензии.
3. Другие осложнения у пациентов, которые страдают подагрой:
- ишемическая болезнь сердца;
- симптоматический синдром;
- метаболический синдром;
- остеопороз.
Диагностика
При подозрении на подагру или когда у больного уже был первый приступ, необходимо провести комплексное обследование организма, чтобы подобрать необходимое лечение.
Анамнез
Для постановки правильного диагноза очень важно провести полноценный сбор анамнеза, так как он позволяет исключить те болезни суставов, у которых схожие симптомы. Пациент должен сказать, какие были первые симптомы, порядок их появления (обычно это острая боль в области мелких суставов стоп и кистей рук).
Важным моментом в сборе анамнеза является наследственный фактор. Как уже упоминалось в данной статье, этот фактор имеет далеко не последнее значение в патогенезе подагры, поэтому такие случаи могут существенно облегчить диагностику.
Также врач выясняет рацион питания пациента, и какие у него есть вредные привычки. У больного могут спросить о том, были ли у него какие-то болезни в прошлом. При подагре имеют значение хирургические вмешательства, заболевания почек и длительный приём определённых лекарственных средств.
Оценка клинической картины течения болезни
Клиническая картина представляет собой совокупность симптомов какого-нибудь заболевания и отслеживание изменения состояния пациента со временем. Опытный врач при тщательном осмотре практически со 100-процентной вероятностью установит правильный диагноз даже без параклинических исследований.
Главным критерием при оценке состояния больного является стадия, в которой находится подагра.
Проходя регулярные обследования, пациент может разделить подагру на три стадии:
- гиперурикемия и накопление уратов в организме;
- отложение уратов в тканях;
- острое подагрическое воспаление.
Инструментальные исследования
На ранних стадиях заболевания инструментальные исследования считаются малоэффективными, так как структурных изменений в тканях практически не наблюдается. Однако данный тип диагностики помогает определить и исключить ряд других ревматологических патологий. Назначает инструментальные методы лечащий врач по необходимости. Если же симптомы подагры ярковыраженные, то и такая диагностика может не понадобиться.
К инструментальным методам диагностики относится следующее:
- УЗИ. Изменения при помощи этого метода можно обнаружить в период обострения при интермиттирующем течении болезни. В первые 3-4 дня можно наблюдать расширение суставной щели, отёк и уплотнение мягких тканей вокруг поражённого сустава. Через 5 дней это становится уже малозаметно, а через 10-12 – УЗИ вообще не может выявить никаких отклонений.
- Компьютерная томография. Представляет собой серию компьютерных снимков высокого качества, с помощью которых можно определить степень деформации суставов на поздних стадиях подагры.
- Сцинтиграфия с пирофосфатом технеция. Назначается больным со смазанной клинической картиной заболевания, когда врач затрудняется поставить точный диагноз. В кровь вводится препарат (Пирофосфат технеция), который избирательно накапливается в местах отложения уратов. Когда после этого проводят сканирование организма, то уже могут с высокой точностью определить месторасположение патологии. Из минусов – дороговизна проведения процедуры.
- Рентгенография поражённых суставов. Одиночные рентгенологические снимки назначаются на ранних стадиях заболевания с целью диагностики других болезней суставов. Определить диагноз можно только в случае хронического протекания заболевания.
Лабораторные исследования подагры
Такие исследования дают достаточное количество информации, так как могут проследить весь процесс образования и выведения мочевой кислоты. Изменения в анализах крови и мочи также имеют значение, потому что с их помощью можно отличить подагру от других болезней со схожими симптомами.
При подагре проводятся следующие лабораторные анализы:
1. Общий анализ крови. Во время обострения на фоне воспалительного процесса появляется лейкоцитоз со сдвигом лейкоцитарной формулы влево, что говорит о том, что незрелых палочкоядерных форм становится больше. Взрослые сегментоядерные лейкоциты перемещаются в очаг воспаления и разрушаются там. Также воспалительный процесс может привести к скорости оседания эритроцитов. Другие изменения можно увидеть только в случае сопутствующего тяжёлого поражения почек.
2. Общий анализ мочи. Изменения можно увидеть после поражения почек. Характерно обнаружение кристаллов уратов в мочевом осадке. Возможно выделение с мочой альбуминовой фракции белков крови, обнаружение крови в моче, обнаружение клеток цилиндрического эпителия в моче. Происходит это из-за повреждения эпителия почечной лоханки конкрементами.
3. Биохимический анализ крови. С его помощью можно определить следующие повышения уровня:
- С-реактивного белка;
- сахара в крови;
- креатинина и мочевины;
- липидов и липопротеинов;
- кальция.
Кроме этого, рекомендуется проверять уровень протромбина, фибриногена, печёночных ферментов.
4. Биохимический анализ мочи. В первую очередь, с помощью этого анализа определяют уровень мочевой кислоты в моче (в норме – 250-750 мг). В зависимости от причин появления подагры этот показатель меняется.
5. Исследование содержимого тофусов. При вскрытии тофусов можно увидеть пастообразную массу или белый кристаллический порошок. Этот симптом является характерной особенностью исключительно подагры. Но обнаружить его можно уже на последних стадиях болезни.
6. Исследование синовиальной жидкости суставов. Проводится пункция сустава, в результате которой можно обнаружить повышенное содержание лейкоцитов. Проводится поляризационная микроскопия, которая выявляет осадок из игольчатых кристаллов солей мочевой кислоты.
Другие обследования
Помимо вышеперечисленных методов исследования, существует также ряд критериев, которые рекомендованы Всемирной Организацией Здравоохранения. Существует 12 пунктов, на которые следует обращать внимания врачу при обследовании пациента. Если половина из них подтвердилась, то врач может вполне обосновано поставить диагноз подагра:
- более чем одна острая атака в анамнезе;
- максимальное воспаление сустава уже в первые сутки;
- моноартикулярный характер артрита;
- гиперемия кожи над поражённым суставом;
- припухание или боль в первом плюснефаланговом суставе;
- одностороннее поражение сустава свода стопы;
- узелковые образования, которые напоминают тофусы;
- гиперурикемия;
- одностороннее поражение первого плюснефалангового сустава;
- ассиметричное припухание поражённого сустава;
- обнаружение на рентгенограммах субкортикальных кист без эрозий;
- отсутствие флоры в суставной жидкости.
Лечение
Если человеку поставили диагноз подагра, то ему стоит тщательно пересмотреть и изменить свой образ жизни. Даже принимая лекарства, полностью излечить заболевание нереально, однако, занявшись лечением своевременно, протекание недуга можно взять под контроль.
Суть лечения подагры – контролировать уровень мочевой кислоты. Медицинские препараты должен прописывать врач-ревматолог. Лекарства, которые он пропишет, будут способствовать уменьшению объёма мочевой кислоты и её выведению из организма.

Препараты
Чаще всего доктор назначает на 1-2 неделе нестероидные противовоспалительные средства (Диклофенак, Метиндол, Бутадион, Индометацин).
Чем быстрее пациент пройдёт обследование, изменит свой образ жизни и приступит к лечению, тем быстрее наступит ремиссия.
Для снижения уровня мочевой кислоты в организме используются следующие препараты:
- Аллопуринол – синтетический аналог Гипоксантина. Помогает угнетать активность фермента ксантиноксидазы, который отвечает за трансформацию гипоксантина человека в ксантин и мочевую кислоту. Следовательно, этот препарат помогает снизить концентрацию мочевой кислоты и её солей во всём организме. Однако у этого препарата существует ряд серьёзных побочных эффектов, и принимать его больным с почечной недостаточностью запрещено. Стоимость препарата – 80-100 рублей за упаковку 30-50 таблеток.
- Фебукостат является избирательным ингибитором ксантиноксидазы, который не выводится почками и печенью и не затрагивает пуриновые и пиримидиновые ферменты. За несколько месяцев препарат способен полностью растворить кристаллы мочевой кислоты в области пальцев и локтей, а также предупреждает их повторное образование. Стоимость препарата – 4 500-7 000 рублей в зависимости от страны-производителя.
- Пеглотиказа – инфузионный раствор энзимов, который быстро растворяет уратные кристаллы. Применятся препарат внутривенно два раза в месяц для стабилизации состояния больного, которому уже не помогают другие лекарства. Препарат считается очень дорогим и производится под заказ за границей.
- Пробенецид препятствует повторному всасыванию мочевой кислоты в почечных канальцах и усиливает её выведение с мочой. Изначально препарат применялся в комплексной терапии по снижению вреда, который наносят почкам антибиотики. Следует понимать, что Пробенецид не подавляет синтез мочевой кислоты, а усиливает выведение, поэтому используется данный препарат только на этапе ремиссии. Стоимость препарата – от 3 500 до 7 500 руб.
Купировать приступы, снимать отёки и болевые приступы можно при помощи следующих препаратов:
1. Колхицин представляет собой алкалоид, который выделяется из ядовитых растений (основной источник – безвременник осенний). Препарат ингибирует образование лейкотриена, препятствует движению лейкоцитов к очагу воспаления, останавливает клеточное деление гранулоцитов.
Принимать лекарство следует в первые двенадцать часов после начала острого приступа подагры. Сразу выпивают две таблетки, через час – ещё одну, а затем по одной таблетке три раза в сутки на протяжении недели. Из побочных эффектов – тошнота, рвота, жидкий стул. Стоимость – от 1 000 до 2 000 рублей.
2. Глюкокортикоиды (Кортизон, Гидрокортизон, Преднизон) являются синтетическими аналогами кортикостероидов человека (гормонов, которые вырабатывает кора надпочечников). Эти препараты разрывают цепочку естественных реакций организма на аллергены, бактерии, химикаты. Их важный побочный эффект – подавление иммунитета, поэтому гормональное лечение допускается только тогда, когда ожидаемая польза превышает риск. Стоимость препарата достигает до 1 500 рублей.
3. НПВП (Аспирин, Анальгин, Ибупрофен, Диклофенак) –нестероидные противовоспалительные препараты. Препараты являются неизбирательными ингибиторами циклооксигеназы – фермента, который отвечает за синтез тромбоксана и простагландинов. Таким образом эти лекарства занимаются подавлением воспаления, однако делают это медленнее и не являются иммунодепрессантами.
Соблюдение диеты
Во время лечения подагры следует соблюдать правильный режим питания. Принимать пищу следует 4 раза в день, нельзя переедать или голодать. Обязательно следует выпивать не меньше 1,5-2 литров жидкости, а если идёт период обострения, то до 3-х литров. Это может быть как вода, так и компоты, отвар шиповника, некрепкий чай.

При подагре нельзя:
- мясные и рыбные бульоны;
- субпродукты;
- мясо молодых животных;
- жирные сорта рыбы;
- рыбные консервы;
- бобовые;
- крепкий чай, кофе, какао;
- сладкое в виде шоколада, тортов и пирожных;
- малину, инжир, виноград;
- солёные и острые сыры;
- бесконтрольное потребление соли.
При подагре разрешено:
- овощные и молочные супы;
- кисломолочные продукты;
- фруктовые отвары;
- диетические виды мяса – курицу, индейку, кролика;
- куриные яйца;
- отварную рыбу, кальмары;
- нежирные сорта сыра;
- все виды овощей – капусту, картофель, огурцы, кабачки, баклажаны;
- из сладостей – не шоколадные конфеты, варенье, мармелад, пастилу;
- орехи, семечки;
- белый и чёрный хлеб.
Народные средства
Народные средства для лечения подагры включают в себя следующее:
1. Примочки:
- Из смеси одеколона и настойки валерианы. Смешиваются 2 флакона спиртовой настойки валерианы с 1 пузырьком тройного одеколона. Полученная жидкость прячется в тёмное место на 1-2 дня. Надо ежедневно прикладывать смоченный раствором ватный тампон к больному пальцу и оставлять его на ночь, завязав бинтом. Делать так нужно не менее 2-х недель.
- Из свиного сала. Сырое сало нарезается тонкими ломтиками и прикладывается к больной ноге на ночь, под плёнку, надев сверху шерстяной носок. Курс лечения – не менее двух недель с условием соблюдения диеты.
2. Компрессы:
- Солевой. 0,5 кг йодированной соли необходимо залить 1 литром воды и кипятить до полного испарения. В соль, которая останется, надо положить 0,2 кг вазелина или перетопленного куриного жира и перемешать. Мазь следует накладывать толстым слоем и забинтовать.
- Из смеси горчицы, мёда и соды. Все ингредиенты в равных пропорциях перемешиваются и наносятся тонким слоем на разогретый в тёплой ванночке сустав. Обернув плёнкой и тёплым полотенцем, оставить на ночь. Курс – 2 недели без перерывов.
3. Ванночка с йодом и пищевой содой. На 6 литров горячей воды добавляется 1 чайная ложка йода и 3 столовых ложки соды. Всё перемешивается. Больная конечность опускается в ванночку и держится там до полного остывания. Эффект заметен уже через 7-10 процедур.
4. Настойка из сирени. В стеклянную бутылку с широким горлом укладываются цветки сирени, и их заливают 0,2 л водки. Жидкость настаивается в темноте не меньше недели, периодически взбалтывается. Полученную настойку надо пить по 2-3 мл 3 раза в день за 1-2 часа до приёма еды.
5. Отвары для приёма внутрь:
- Из молодых еловых шишек. Несколько зелёных шишек нужно залить двумя стаканами кипятка, оставив на ночь в прохладном месте. Пить необходимо по 3 раза в день.
- Из лаврового листа. Налить два стакана холодной воды и положить 3-4 лавровых листа. После этого надо довести жидкость до кипения и кипятить на медленном огне не меньше 5 минут без крышки. Полученный отвар надо оставить на 3-4 часа, после чего охладить и принимать 2 раза в сутки по одному стакану.
Меры профилактики
Самым важным правилом профилактики является соблюдение диеты – калорийность пищи должна быть минимальна, основную часть рациона должны составлять фрукты, овощи и кисломолочные продукты, следует пить много жидкости и избегать соли.
Вредные привычки, такие как курение и алкоголь оказывают пагубное влияние на все органы. Спирты, которые содержатся в алкогольных напитках отравляют почки, из-за чего происходят нарушения в их работе, и они не могут полноценно выводить мочевую кислоту. Алкоголь вымывает из организма калий и кальций, из-за чего суставы становятся хрупкими. Если у больного диагностировали подагру, то ему в обязательном порядке следует отказаться от употребления алкоголя.
Также следует уделить внимание своей физической активности и начать больше двигаться и заниматься спортом. Однако, помимо всего этого, большое значение имеет избегание определённых факторов риска:
- приём некоторых лекарств;
- патологические состояния, ассоциированные с ацидозом или гиперкальциемией;
- быстрая потеря веса;
- переохлаждение организма;
- массивные кровотечения;
- травмы;
- стрессы;
- острые инфекции.
Таким образом, если у человека появилось подозрение на подагру, ему следует как можно быстрее обратиться к врачу за диагностикой и назначением правильного курса лечения. Болезнь не вылечится окончательно, однако можно не запускать до последних стадий, держать всё под контролем и тогда вы забудете о боли и скованности на долгое время.
Перейти в рубрику: Подагра