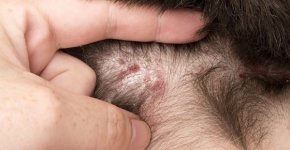
Классификация
Медицинские исследования позволили составить подробную классификацию данного заболевания, выделить его виды, стадии развития, формы, степени тяжести поражения дермы.
Стадии развития
Врачи выделяют четыре стадии развития атопического дерматита:
- Начальная стадия. Характеризуется гиперемией, отёчностью на щеках, лёгким шелушением кожи, преходящей эритемой кожи щёк и области ягодиц. На данной стадии заболевание успешно лечится при своевременном обращении за медицинской помощью.
- Стадия обострения. Острая фаза атопического дерматита характеризуется эритемой, появлением папул, эрозий на кожных покровах, возникновением корок и шелушения. Хроническая фаза недуга проявляется экскориацией, шелушением дермы, папулами и лихенификацией.
- Период ремиссии. На данном этапе атопический дерматит отступает на определённый период времени, больной не наблюдает ярко-выраженной симптоматики.
- Клиническое выздоровление. Симптомы заболевания отсутствуют в течение трёх-семи месяцев.
По тяжести
Для оценки степени тяжести заболевания в медицине применяется система SCORAD. Она разработана исследователями из Европы и позволяет наиболее объективно оценить, насколько серьёзным является недуг. С помощью данной системы оценке при атопическом дерматите подвергаются такие показатели, как площадь поражения кожных покровов, клинические проявления, зуд и бессонница. Также SCORAD оценивает внешний вид отёков, корочек, эритемы, экссудата, сухости дермы и т. п.
Согласно системе выделяются несколько степеней тяжести атопического дерматита:
- Лёгкая. Сыпь проявляется в виде гиперемии, присутствует небольшая экссудация, шелушение кожи, малое количество папул, лёгкий зуд, незначительное увеличение лимфатических узлов. Обострения наступают до двух раз в год, ремиссии длятся от шести до восьми месяцев.
- Средняя. Атопический дерматит этой степени проявляется многочисленными поражениями кожных покровов, сильно выраженной экссудацией, лихенификацией и инфильтрацией. Пациент ощущает умеренный зуд, его лимфатические узлы увеличиваются до размера небольшого ореха. Обострения случаются до четырёх раз в год, ремиссии длятся до трёх месяцев.
- Тяжёлая. При этой степени атопического дерматита поражены обширные области дермы, ярко выражена экссудация, инфильтрация и лихенификация. Кожа покрыта экземами и трещинами. Больной ощущает постоянный сильный зуд, почти все лимфатические узлы увеличены. Обострения наступают пять и более раз в год. Ремиссии кратковременные – до полутора месяцев. В редких случаях ремиссии отсутствуют.
Клинические формы в зависимости от возраста больного
Стадии развития атопического дерматита определяются медиками на основании возраста пациента. Для каждой из них свойственны свои признаки. Существуют следующие фазы развития недуга:
1. Младенческая стадия болезни развивается у малышей от трёх до пяти месяцев, иногда – в два месяца. Именно в этот возрастной промежуток проявляет свои функции лимфоидная ткань, являющаяся частью иммунной системы. Её деятельность тесно связана с развитием атопического дерматита.
Кожные покровы малыша покрываются мокнущими экземами, в скором времени и корочками. Сыпь представлена пузырьками и папулами. В начале заболевания она проявляется на щеках, лбу. Затем высыпания распространяются на плечи, под колени, попу и бёдра. Данная стадия болезни опасна тем, что к дерматиту легко присоединяется инфекция.
У младенцев недуг характеризуется частыми обострениями, ремиссии имеют непродолжительный характер. Заболевание проявляется сильнее при росте зубов, простудных болезнях, кишечных расстройствах. Самостоятельное выздоровление происходит очень редко, и в большинстве случаев недуг переходит в следующую стадию.
2. Детская стадия развития атопического дерматита проявляется воспалительным процессом дермы, который носит хронический характер. Сыпь можно заметить на локтевых сгибах и под коленками, на запястьях. На этой фазе недуга у больного появляются дисхромии – высыпания буро-коричневого оттенка, которые шелушатся.
Болезнь протекает с ремиссиями и обострениями, возникающими в качестве ответной реакции на столкновение с провокаторами внешней среды, например, аллергенами, в том числе и пищевыми.
3. Взрослая стадия развития дерматита происходит в период полового созревания. У пациента отсутствуют мокнущие экземы, но имеются лихеноидные очаги. Кожа сухая, инфильтрированные высыпания наблюдаются на лице, верхней части тела, руках, шее.
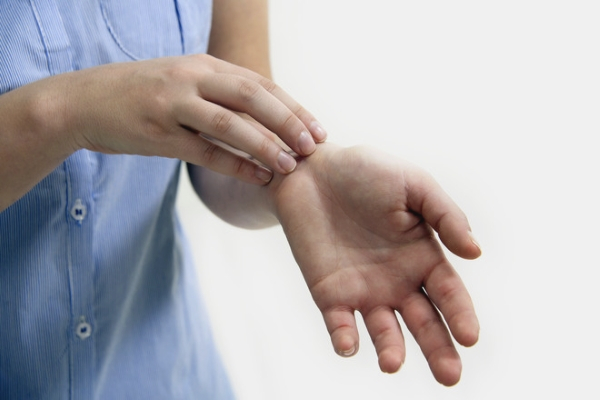
Клинико-этиологические виды
В медицинской практике известны три варианта клинико-этиологических разновидностей атопического дерматита:
- Пищевой. Заболевание обостряется из-за присутствия в рационе продуктов, содержащих аллергены. Встречается у детей, находящихся на искусственном вскармливании. Лечится с помощью диеты.
- Клещевой. Период обострения непрерывно-рецидивирующий, если пациент находится в постоянном контакте с бытовой пылью. Характеризуется сильным зудом в ночные часы. Эффективность в лечении наблюдается при смене места проживания.
- Грибковый. Обостряется при присутствии в рационе продукции с содержанием грибов, например, кефира, кваса, сдобы. Клинические проявления дают о себе знать в осеннее и зимнее время года, в периоды пребывания в сырых помещениях, при приёме антибиотиков группы пенициллинов. Лечится с помощью диеты.
Определить клинико-этиологический вид атопического дерматита можно с помощью анализа на выявление сенсибилизации к аллергенам (пищевым, бытовой пыли, грибковым). Кожные пробы в случае болезни будут положительными, а в сыворотке крови окажется высокое содержание аллерген-специфических антител.
Формы атопического дерматита
Заболевание подразделяется на несколько форм:
- Эритематозная характеризуется пятнами или эритемами, чешуйками и папулами. Дерма у больного сухая, на ней присутствует мелкие чешуйки, располагающиеся на локтях и под коленками.
- Экзематозная проявляется очагами сухих кожных покровов, на которых имеются корочки, пузырьки и чешуйки. Эти повреждения дермы можно встретить на кистях, под коленями и на локтевых сгибах.
- Лихеноидную форму распознают по сухости и большим эритемам. Также на кожных покровах заметны папулы, покрытые чешуйками. Больной испытывает постоянный сильный зуд, в результате которого расчёсывает кожу, а на ней вследствие этого возникают эрозии, язвы и трещины. Поражает данная форма атопического дерматита спину, грудь, локти, подколенные складки, шею.
Причины возникновения
Заболевание называют мультифакторным. Это означает, что его развитию способствует большое количество причин. Процесс развития недуга вызывают не только конкретные факторы, но и генетическая предрасположенность, нарушение функций иммунной и иных систем организма.
Наследственность
Большая часть пациентов, страдающих атопическим дерматитом, имеет родственников, которые также больны этим недугом. Заболевание чаще передаётся по материнской линии. Наследственность как фактор, способствующий развитию атопического дерматита, всегда учитывается при постановке диагноза.
То, что генетическая предрасположенность способствует развитию недуга, подтверждается исследованиями в иммуногенетике. Атопический дерматит ассоциируется с генами HLA B-12, DR-4.

Дисфункция иммунной системы
Различные нарушения функционирования иммунной системы ведут к образованию повышенного реагирования организма на разных провокаторов, вследствие чего развивается атопия.
Дисфункция иммунной системы затрагивает гуморальное и клеточное звенья. При гуморальном иммунитете наблюдается повышение уровня IgE. При росте этих иммуноглобулинов отмечается ослабление клеточного звена, что выражается в снижении особых клеток, необходимых для ответа организма провокатору.
Патологии пищеварительной системы
Нарушения в системе пищеварения создают благоприятную почву для развития дисфункции иммунной системы. В кишечнике человека присутствуют особые лимфатические образования, выступающие иммуномодуляторами. В связи с этим данный орган препятствует проникновению в кровеносную систему различных патологических микроорганизмов.
При патологиях органов пищеварения целостность барьера нарушается, и бактерии попадают в кровь. Вредоносные вещества, проникнув в кровеносную систему через повреждённые слизистые оболочки кишечника, усиливают аллергические реакции. При патологических изменениях пищеварительной системы вследствие хронических заболеваний и глистных инвазий наблюдается ослабление иммунитета.
Основными патологиями системы пищеварения, ведущими к развитию атопического дерматита, являются:
- заражение паразитами;
- дисбактериоз;
- нарушение моторики кишечника;
- ферментопатия;
- недуги печени и желчного пузыря.
Патологии вегетативной нервной системы
Патологии со стороны данной системы усиливают адренергическое влияние на человеческий организм, ведут к образованию спазмов в сосудах. Склонность к спазмам наиболее выражена в стрессовых ситуациях, во время холода, при механических воздействиях на дерму.
Всё это ведёт к повышению сухости кожных покровов, через трещины и царапины на которых в организм легко проникают всевозможные аллергены, провоцирующие развитие атопического дерматита.
Нарушения эндокринной системы
При атопическом дерматите у людей происходит снижение уровня гормонов – кортизола, АКТГ, эстрогена и андрогена. Патология ведёт к хроническому протеканию заболевания.
Генетические аномалии
Здоровая дерма выполняет множество различных функций в организме человека. Наиболее важной считается защитная, ведь именно кожа препятствует проникновению в организм вредоносных бактерий. У пациентов с атопическим дерматитом кожные покровы не справляются с этой функцией.
К генетическим аномалиям, которые создают благоприятную почву для развития болезни, можно отнести следующие:
- Нарушение липидного баланса. Здоровая кожа содержит водонепроницаемый слой жира, через который инфекции не в состоянии пробраться в организм. При атопическом дерматите этот слой не справляется со своей функцией, так как выработка липидов кожей снижается.
- Недостаточная выработка кожного сала. Эта аномалия ведёт к сухости дермы.
- Нарушение синтеза филаггрина. Это вещество служит для регулировки процесса ороговения клеток дермы и образования увлажняющих компонентов, которые препятствуют потере влаги кожей.
Вышеуказанные факторы способствуют проникновению в организм различных аллергенов. Дерма становится слабой и уязвимой, пусковые механизмы болезни легко атакуют её.
Пусковые механизмы
Под пусковыми механизмами понимают провоцирующие факторы, которые, действуя на организм человека, запускают иммуноаллергический процесс для развития атопического дерматита. Другое их название – триггеры.

В медицине эти пусковые механизмы подразделяются на специфические (индивидуальные) и неспецефические (факторы, провоцирующие развитие болезни у большинства людей). К специфическим относят:
- пищевые аллергены;
- аэроаллергены;
- лекарственные средства.
Пищевые аллергены являются наиболее распространённой причиной развития заболевания. У взрослых людей появлению недуга способствуют морепродукты и молочная продукция. К наиболее распространённым пищевым аллергенам относятся:
- яйца;
- устрицы, омары и крабы;
- молоко, соевые продукты;
- шоколад;
- орехи различных сортов.
У некоторых людей наблюдается аллергия не на один вид продуктов из вышеприведенного перечня, а сразу на несколько. Чувствительность на пищевые аллергены зависит и от времени года – весной происходит обострение.
Аэроаллергены вызывают не только атопический дерматит, но и бронхиальную астму. К ним относятся:
- парфюм;
- бытовая пыль;
- летучие химвещества;
- шерсть домашних питомцев;
- пыльца цветущих растений.
Лекарственные средства часто являются причиной развития аллергии. К медикаментам, способным стать причиной атопического дерматита, относят:
- вакцины;
- средства против судорог (Депакин, Тимонил);
- пенициллиновые антибиотики (Ампициллин или Амоксициллин);
- сульфаниламиды (Сульфазин, Стрептоцид).
К неспецифическим триггерным механизмам относятся:
- моющие средства, бытовая химия;
- стрессы;
- одежда;
- погодные условия.
Вышеуказанные факторы провоцируют развитие атопического дерматита далеко не у всех людей. Различные погодные условия могут стать причиной недуга, но у одних пациентов возникнет реакция на холод, у других – на жару. Тесная одежда из синтетических материалов также может стать причиной болезни, особенно если создаёт повышенную влажность на теле. Люди, имеющие частые контакты с моющими средствами, бытовой химией и летучими веществами, например, в силу своей профессии, также могут подвергнуться риску развития атопического дерматита.
Симптомы
Нативная реклама
Симптоматика болезни зависит от её формы. Наиболее часто пациенты жалуются на кожный зуд и появление сыпи. Также отмечают сухость дермы и её покраснение даже в период затишья заболевания.
Зуд
Этот симптом является постоянным при атопическом дерматите, а насколько сильно он проявляется, зависит от формы и стадии болезни. Особенно сильный зуд пациент испытывает при лихеноидной сыпи.
Во время ремиссии зуд может не исчезать, а продолжать мучить больного из-за сухости кожных покровов. В результате расчёсывания при сильном зуде в дерму проникают различные инфекции, которые осложняют протекание недуга.
Сухость кожи
Сухая и покрасневшая кожа также является постоянным спутником атопического дерматита. Сухость кожных покровов наблюдается не только на локтях, под коленками и складках тела, но её можно заметить на щеках, шее и плечах.
Повышенную сухость дермы называют ксерозом, который при атопическом дерматите имеет несколько стадий. Сначала больной ощущает стянутость кожи, особенно на лице. Затем дерма шелушится и краснеет, появляется зуд и мелкие трещины.
Когда защитная функция кожных покровов ослабевает, наступает третий период ксероза, характеризующийся глубокими трещинами на коже, сильной стянутостью.
Высыпания
Сыпь при атопическом дерматите бывает первичной и вторичной. Первый тип высыпаний появляется на здоровой коже, второй – возникает уже на измененных её участках.

Существует несколько типов сыпи:
- Пятна. Покраснения выступают на кожных покровах, не меняя их рельефов. Они могут быть розовыми, почти невидимыми, или иметь ярко-красный окрас, сильно шелушиться. Размер пятен в диаметре варьируется от одного до пяти сантиметров. Кожа выглядит отёчной или шелушащейся.
- Пузырьковая сыпь. Размеры пузырька достигают 0,5 см в диаметре, внутри него есть жидкость. Сложные формы атопического дерматита сопровождаются появлением пузырьков с экссудатом и кровью.
- Эрозии и трещины. Эрозии образуются на месте пузырьков, являются нарушением целостности дермы и её слизистых оболочек. Трещины являются линейным нарушением целостности кожи и образуются из-за того, что дерма стала слишком неэластичной. Трещины способны заживать, не образуя шрамов и рубцов.
- Корочки. Корками или чешуйками называют клетки дермы, которые отторгаются и вызывают шелушение. При заболевании этот естественный процесс становится более заметным. Корочки можно наблюдать на локтях и складках кожи.
- Лихенификация. Кожные покровы при данном явлении становятся утолщёнными и уплотнёнными, выглядят грубыми. Рисунок на коже становится более выраженным. Причиной подобного явления на коже считается утолщение одного из слоёв эпидермиса в связи с его инфильтрацией воспалительными клетками.
- Гипопигментация. Данное явление представляет собой обесцвечивание кожных покровов, возникает на участках дермы, где локализуются первичные или вторичные высыпания, повторяя их форму.
Хейлит
Под данным термином следует понимать воспалительный процесс, поражающий слизистую оболочку рта. Губы пациента становятся сухими и потрескавшимися.
При тяжёлых формах болезни появляются мелкие чешуйки на коже губ, возникает зуд. Повреждения локализуются в уголках рта и на коже по его краям.
Атопическое лицо
Данный признак болезни наблюдается у пациентов, которые страдают ей на протяжении долгого времени. Признаки атопического лица заключаются в следующем:
- хейлит;
- бледность кожи лица;
- шелушащиеся веки;
- тонкие обломившиеся брови;
- глубокие складки на веках.
Другие признаки
Также атопический дерматит имеет особые формы, проявляющиеся специфической симптоматикой. Одной из форм является поражение головы в местах, где присутствуют волосы. Кожа на голове становится сухой, сильно зудит, что приводит к многочисленным расчёсам.
Атопический дерматит может поражать мочки ушей. За ушами образуется трещина, которая постепенно переходит в кровоточащую язву. Данная форма болезни часто осложняется присоединением инфекций. Дерматит также проявляется на ступнях и сопровождается появлением трещин, зуда и жжения.
Помимо вышеперечисленного, атопическому дерматиту подвержены и кисти рук. На данной области кожи возникают покраснения и мелкие трещины, состояние которых ухудшается под воздействием химических веществ и воды.
Возможные осложнения и последствия
{banner_4h2}Основной причиной появления осложнений и последствий при атопическом дерматите являются постоянные расчёсы и травмирования кожи. Это снижает её защитную функцию и ведёт к попаданию в организм инфекций.
Частым осложнением болезни является бактериальная инфекция, то есть пиодермия. На коже высыпают гнойники, которые затем образуют корки. Процесс сопровождается плохим самочувствием и повышением температуры.
Другим последствием атопического дерматита являются вирусные инфекции дермы. На кожных покровах возникают пузырьковые образования с жидкостью внутри. Появлению вирусных инфекций способствует вирус герпеса. У пациента поражается кожа носа, губ, ушей, век, щёк, слизистые оболочки глаз, рта, горла.
Также осложнением при заболевании считаются грибковые инфекции, которые вызывают дрожжеподобные грибы. У человека поражается кожа на кистях рук, ногах, слизистые оболочки рта.
Какой врач занимается лечением?
Для диагностики и лечения атопического дерматита пациенту для начала стоит обратиться к врачу-аллергологу, консультация которого включает в себя визуальный осмотр кожных покровов больного и его опрос.
Также придётся сходить к врачу-дерматологу, который тоже проведёт опрос и осмотр тела пациента и, возможно, назначит лабораторные анализы.

Диагностика
Диагностика атопического дерматита проходит в несколько этапов. Вопрос о необходимости использования каждого из них решается лечащим доктором.
Обязательные критерии
К обязательным критериям диагностики недуга относятся:
- зуд;
- тип и место высыпаний на коже;
- хроническое рецидивирующее протекание недуга;
- наследственная предрасположенность.
Дополнительные критерии
К дополнительным критериям диагностики относят:
- сухость кожных покровов;
- хейлит;
- высыпания на кистях рук и ступнях;
- ихтиоз на ладонях;
- трещины за ушными раковинами;
- высокий уровень IgE в крови;
- экзема в области сосков;
- восприимчивость кожи к инфекциям;
- развитие болезни в раннем детстве;
- эритродермия;
- складки Денье-Моргана;
- рецидивирующий конъюнктивит.
Общий анализ крови
Общий анализ крови при наличии заболевания показывает высокое содержание эозинофилов. У взрослого человека повышенной считается отметка более пяти процентов. Данный показатель находится на высоком уровне даже в период ремиссии.
Тест Фадиатоп
Тестирование направлено на то, чтобы исследовать в крови специфические иммуноглобулины к более частым аллергенам. Научный метод позволяет определить уровень иммуноглобулинов сразу к нескольким аллергенам, например, к лекарствам, грибкам и пыльце растений.
Если уровень иммуноглобулинов высок, то проводятся анализы по конкретным группам аллергенов.
Определение аллергенспецифических антител
Исследование определяет наличие в организме антител к антигенам. Данный анализ является аналогом кожных проб, но более эффективен.
Смысл исследования сводится к выявлению в организме антител, которые были выработаны на какой-либо специфический аллерген. Антитела вырабатываются на пищевые продукты, бытовую пыль, пыльцу, лекарства и пр.
Пробы на аллерген
Данный метод позволяет выявить индивидуальную чувствительность организма к каким-либо веществам и изучить последующую реакцию. Данное исследование предполагает использование таких методик:
- Прик-тест является наиболее современным и безболезненным. Механическому воздействию с помощью тонкой иглы, содержащей аллерген, подвергается только верхний слой кожи.
- Метод аппликации проводят на областях тела с неповреждённой дермой. Исследование делается при использовании ватного тампона, который смачивают в нужном аллергене и прикладывают к кожному покрову, накрывая плёнкой. На реакцию смотрят сначала спустя пять часов, а затем – через два дня.
- Внутрикожные пробы предполагают введение с помощью шприца под кожу пациента небольшое количество аллергена. Реакция дермы оценивается спустя 24 часа, а затем – по прошествии 48 часов.
- Скарификационные кожные пробы являются безболезненной процедурой. При её проведении лаборант использует иглу или ланцет. Он делает небольшие порезы на расстоянии 4-5 см друг от друга и наносит на каждый из них малое количество аллергена. Через 15 минут осматривает дерму пациента. В том случае, если у человека имеется аллергия на что-либо, в местах порезов образуется припухлость или зуд.
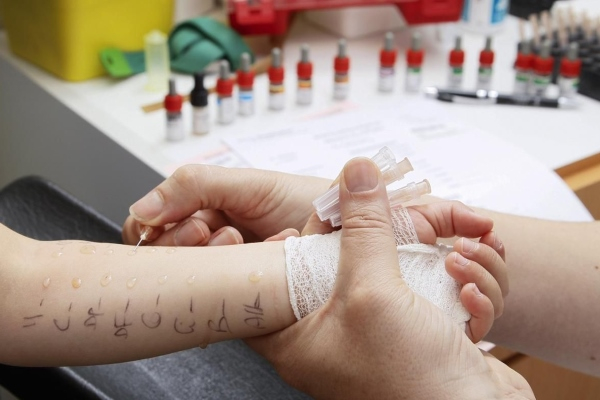
Определение концентрации иммуноглобулинов Е в крови
В норме количество иммуноглобулина этого вида у взрослого человека составляет от 20 до 80 килоединиц на литр. При заболевании его уровень повышается до показателей от 80 до 14 000. Высокие показатели характерны в период обострения болезни, более низкие – во время ремиссии.
Данный способ диагностики атопического дерматита не относится к точным, так как около 30 процентов людей, страдающих этой болезнью, имеют нормальные показатели данного иммуноглобулина.
Другое обследование
В случае необходимости врач назначить пациенту диагностическую биопсию и бактериологическое исследование. Первый метод нужен при тяжёлых формах заболевания, второй – используется если к основному недугу присоединилась бактериальная инфекция.
Лечение
Терапия данного недуга должна быть комплексной. Больному требуется приём медикаментов, лечение сопутствующих заболеваний, диета, нормализация психо-эмоционального состояния и пр.
Препараты
Приём медикаментов является обязательной составляющей терапии при атопическом дерматите. Врачи назначают пациенту лекарства следующих фармакологических групп:
- Глюкокортикостероиды. Гормональные препараты назначаются больному в виде мазей, кремов и таблеток. К ним относятся Гидрокортизон, Дермовейт и Элоком.
- Антигистаминные медикаменты. Препараты против аллергии устраняют зуд, снимают отёчность, убирают покраснение кожи. Назначаются в виде таблеток и уколов. К ним относятся Лоратадин, Супрастин и Клемастин.
- Средства для увлажнения дермы. Данные лекарства назначаются в виде мазей для устранений сухости кожных покровов, заживления трещин. В их состав входят преимущественно ланолин и термальная вода.
- Иммуносупрессоры класса макролидов. Средства этой группы имеют иммуносупрессивный эффект. Врачи обычно назначают Элидел.
- Седативные медикаменты. Успокоительные при атопическом дерматите необходимы для того, чтобы нормализовать эмоциональное состояние больного. Чаще всего врачом назначается настойка пустырника или валерианы.
- Мембраностабилизирующие лекарства. Средства этой группы не дают высвобождаться гистамину и серотонину, которые являются медиаторами аллергических реакций. К ним относятся Кетотифен и Кромогликат натрия.
- Препараты для нормализации работы кишечника. Так как патологии пищеварительной системы могут быть основной причиной развития недуга, то врачи обязательно назначают пациенту приём сорбентов, например, Энтеросгеля.
Физиотерапия
Физиопроцедуры назначаются больному, исходя из формы его заболевания. Их осуществляют только в период ремиссии. Чаще всего врачи назначают:
- УФО;
- электросон;
- парафин на очаги лихенификации;
- электрофорез.
Курортное лечение
Больным дерматитом необходим морской воздух, поэтому санаторное или курортное лечение не будет лишним. Врачи отмечают, что оно продлевает сроки ремиссии.
Умеренное пребывание на солнце устраняет аллергические реакции, зуд, повышает иммунитет. Пациентам также показан приём радоновых и сероводородных ванн.
Питание
При заболевании пациенту важно исключить из рациона продукты, являющиеся пищевыми аллергенами. Кроме того, в организм должна поступать пища, способствующая регенерации повреждённых кожных покровов.
Предпочтение отдайте нежирным сортам мяса, например, индейке, кролику и говядине. При атопическом дерматите нужно быть осторожным с рыбой и морепродуктами, исключить из рациона:
- форель;
- сёмгу;
- горбушу;
- скумбрию;
- мидии;
- икру;
- омаров;
- крабов;
- устриц.
Не все фрукты и овощи разрешены к употреблению в пищу при атопическом дерматите. В рационе могут присутствовать:
- яблоки;
- груши;
- кабачки;
- репа;
- картофель;
- капуста;
- крыжовник;
- сливы;
- чернослив.
Отказаться стоит от:
- персиков;
- абрикосов;
- вишни;
- гранатов;
- черешни;
- томатов;
- моркови;
- малины;
- клубники;
- баклажанов.
Внимательно относитесь к крупам, молочной продукции, маслам, пище, богатой углеводами. Откажитесь от алкоголя, какао, острых специй, газировки, жирных сортов мяса, усилителей вкуса и т. п.

Стоит помнить, что кишечник должен нормально функционировать, и у больного не должно быть запоров, так как при них организм более резко реагирует на аллергены.
Нужна ли госпитализация?
Госпитализация при атопическом дерматите необходима в том случае, если терапия в домашних условиях не принесла результатов. Лечение в стационаре нужно, когда общее состояние больного ухудшилось, например, из-за обширного поражения кожных покровов. При лечении в больнице пациент избавляется от факторов, способствующих развитию недуга:
- стрессов;
- физических нагрузок;
- смены температуры воздуха.
Прогноз при атопическом дерматите
В детском возрасте заболевание лёгкой и средней формы тяжести постепенно стихает по достижении пятилетнего возраста. Длительность и тяжесть обострений с возрастом значительно снижается. В редких случаях болезнь проявляется в подростковом возрасте, но затем снова отступает. Полностью выздоровевшими считают пациентов, которых симптомы атопического дерматита не беспокоили в течение 3-7 лет.
Тяжёлые формы заболевания протекают почти без периодов ремиссии и постоянно рецидивируют.
Меры профилактики
К основным мерам профилактики врачи относят отсутствие контактов с аллергенами в бытовых условиях и профессиональной деятельности и устранение факторов, которые провоцируют развитие атопического дерматита.
Гипоаллергенная среда
Бытовая пыль и пылевые клещи, обитающие в мягкой мебели, подушках и одеялах, способствуют развитию недуга. В доме, где проживает человек, страдающий заболеванием, необходимо тщательно стирать постельные принадлежности не менее двух раз в неделю. Подушки, одеяла и матрасы должны быть изготовлены из синтетических материалов, так как натуральные (пух, перья) вызывают аллергические реакции.
Предметы для сна, которые нельзя подвергать стирке, должны очищаться с помощью специальных предназначенных для этого аптечных средств. Число ковров и мягкой мебели следует уменьшить и не забывать производить их обработку специальными веществами. Книги, статуэтки, настенные украшения также лучше убрать, так как они являются источниками скопления пыли.
Санитарно-гигиенические нормы
В доме, где проживает человек с атопическим дерматитом, должна регулярно производиться влажная уборка. Пылесосы используйте с воздушными фильтрами, моющие средства должны быть без отдушек. Следите, чтобы в ванной комнате не появилась плесень.
Человек, больной дерматитом, обязан уделять должное внимание личной гигиене:
- Не использовать средства по уходу со спиртом, красителем и ароматизаторами в составе.
- Купание должно составлять не более 20 минут.
- Вода для купания должна проходить через специальные фильтры.
- Кожу полотенцем промакивайте, а не вытирайте.
- Вода должна быть не горячее 35 градусов.
- Нижнее бельё и одежду носите из натуральных лёгких материалов.
Профилактическая диета
Питание должно быть сбалансированным, но из рациона исключите аллергены. Также нужно обеспечить нормальную работу системы пищеварения, снизить нагрузку на печень, уменьшить употребление глютена, включить в меню продукты, способствующие регенерации кожных покровов. Врачи рекомендуют пациенту вести пищевой дневник.
Неспецифичные факторы
К неспецифичным фактором при атопическом дерматите относят не аллергены, но те явления, которые способны обострить заболевание:
- стрессы;
- климатические условия;
- чрезмерные физические нагрузки;
- хронические болезни органов и систем.
Вести борьбу с атопическим дерматитом легче, если устранить все вышеуказанные факторы.
Другие профилактические меры
Врачи считают, что регулярные, но не интенсивные занятия спортом или йогой, соблюдение режима сна и отдыха, положительные эмоции, любимое хобби являются важной профилактической мерой при заболевании.
Атопический дерматит у детей
Медицинская статистика показывает, что недугом чаще страдают дети, чем взрослые. Наиболее часто это заболевание диагностируется у детей в развитых странах, маловесные и недоедающие дети им не страдают. Врачи связывают появление болезни в детском возрасте с искусственным вскармливанием, так как при этом виде кормления ребёнок почти всегда переедает, и молочная смесь сильно отличается по составу от грудного молока. Она может содержать компоненты, являющиеся аллергенами.
Также развитию атопического дерматита в младенчестве способствуют такие факторы, как генетика, неправильное питание матери при грудном вскармливании, плохая экология, недостаток витаминов в организме, незрелость ЖКТ, частые вирусные и инфекционные болезни, стрессы, повышенная эмоциональность, заражение паразитами.
Интерес для многих родителей представляет мнение доктора Комаровского об атопическом дерматите. С его рассуждениями можно ознакомиться в этом видео:
Устанавливается ли инвалидность?
Атопический дерматит может стать причиной установления временной нетрудоспособности и инвалидности.
Если заболевание прогрессирует после прохождения терапии в стационаре, пациентам назначают вторую группу инвалидности.
Если человек теряет квалификацию, так как вынужден постоянно проходить лечение, ему присваивается третья группа инвалидности.
Атопический дерматит является серьёзным заболеванием, которое следует лечить вовремя и под наблюдением опытных аллергологов и дерматологов. Иначе оно прогрессирует и доставляет массу неприятностей проявлением своей симптоматики. Своевременно принятые меры позволяют облегчить болезнь.