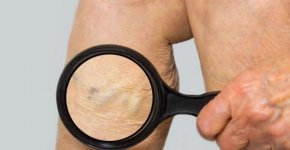
Что такое тромбофлебит?
Сосудистая патология, вызванная венозным воспалением и формированием тромба, блокирующего просвет сосуда, именуется тромбофлебитом. Чаще встречается поверхностный тромбофлебит и тромбофлебит глубоких вен. Образовавшийся тромб имеет свойство растворяться или закупоривать сосуд, нарушая кровообращение. Он может оторваться от венозной стенки и вместе с кровотоком попасть в сосуды внутренних органов.
Тромбофлебит бывает:
- Хронический. Выступает в виде варикозного осложнения. Наблюдается вялое течение воспалительного процесса, увеличение тромба, боль при надавливании, отек конечности.
- Острый. Сопровождается температурным ростом, покраснением, болью при ощупывании и припухлостью. Развивается до 3 суток.
- Гнойный. Формируется ввиду кожной инфекции и сопровождается интоксикацией, температурным ростом. Существует вероятность сепсиса.
- Негнойный. Воспаление спровоцировано некорректным кровотоком или сгущением крови. Поверхность кожи покрывается красными полосками, появляется боль даже при хорошем общем состоянии. Возможен риск формирования хронического тромбофлебита, но не исключается и рассасывание тромба.
При тромбофлебите возникает воспаление всех слоев венозной стенки, отмечается сужение просвета вены, замедление (остановка) тока крови. Это способствует выделению ферментов, вызывающих свертывание крови, тромбообразование.
Причины развития тромбофлебита
Основные факторы, влияющие на формирование тромбофлебита:
- Инфекционная болезнь. Она приводит к нагноению возле вены. Попадание микроорганизмов в кровь формирует воспалительный очаг на сосудистой стенке. Продуцируются вещества, провоцирующие склеивание тромбоцитов и тромбообразование.
- Респираторное заболевание. Прикрепление бактерий/вирусов к дефектному участку венозной стенки и их размножение провоцируют воспалительный процесс.
- Введение катетера, лекарств (внутривенно). Попадание инородных тел в сосуд вызывает образование кровяных сгустков, а наличие микроорганизмов на игле (катетере) формирует воспалительный очаг.
- Различные травмы. Спортивные, бытовые ушибы, переломы и ожоги провоцируют отслаивание внутреннего эндотелия. Тромбоциты и иные кровяные клетки начинают прикрепляться к венозному стволу, формируя тромб и обеспечивая начало воспалительного процесса.
- Послеоперационные, послеродовые осложнения. Травмирование тканей, сосудов вызывает кровотечение, что провоцирует активное выделение веществ, обеспечивающих свертываемость крови. А постельный режим после оперативного вмешательства приводит к кровяному застою.
- Опухоли различной природы. Злокачественные/доброкачественные новообразования пережимают сосуды, врезаются в них, негативно сказываются на работе венозной системы. Из-за раковых заболеваний подвергается изменениям состав крови, наблюдается существенное снижение физической активности. Поэтому тромбоэмболию считают второй самой частой причиной смертности онкобольных.
- Гормональный сбой, прием гормональных средств. Гормональный дисбаланс негативно отражается на составе крови, провоцирует воспаления.
- Обезвоживание. Происходит увеличение концентрации кровяных телец ввиду уменьшения количества плазмы. На вязкость крови влияют частая рвота, понос, неправильное употребление мочегонных средств.
- Генетическая предрасположенность к вязкости крови. Заболевания наследственного толка (коагулопатия, тромбофилия) создают переизбыток тромбоцитов в крови, обеспечивая их склеивание. Формирующийся сгусток крови провоцирует разрастание сосудистой стенки и воспаление.
- Замедление кровотока. Провоцирующим элементом выступает малоподвижный образ жизни, вызывающий застой крови и последующее тромбообразование, особенно после операции или инсульта.
- Ожирение, лишний вес. Наблюдается падение иммунитета, нарушение кровообращения, сдавливание сосудов, образование атеросклеротических бляшек. Формируется благоприятная среда для кожных и сосудистых воспалений.
- Некорректный кровоток. Образование завихрений вен, где они сужены из-за атеросклеротических бляшек. Это провоцирует скопление кровяных клеток и их склеивание.
- Варикоз. Из-за расширения, извилистости вены наблюдается плохая циркуляция крови, ее застой. В итоге образуется тромб, приклеивающийся к сосудистой стенке, и возникает очаг воспаления.
Симптомы тромбофлебита нижних конечностей
Нативная реклама
- Венозная боль. Она ощущается вдоль всей воспаленной вены и напоминает болезненный тяж (порой с узлами).
- Локальный кожный отек. Появление припухлости у воспаленной вены без отека всей ноги. Он появляется при движении, а во время отдыха – спадает.
- Кожное покраснение. Вдоль пораженной вены кожа становится розоватого/красноватого оттенка ввиду расширения подкожных артерий. Покраснение возникает сразу, но спадает спустя неделю.
- Гипертермия. Из-за ускорения обмена веществ и кровообращения наблюдается температурный рост на участке кожи, расположенной поверх воспаленной вены.
- Ограничение подвижности. Сдавливание больной вены мышцами при движении ногой усиливает болевые ощущения, что подталкивает к решению не шевелить конечностью.
- Температурный скачок, озноб. Наблюдается рост температуры к отметке 37,5 градусов. При наличии гнойной инфекции температурный показатель достигает 39 градусов.
- Слабость, недомогание. Поврежденные венозные клетки и уничтоженные иммунитетом микроорганизмы обеспечивают отравление организма токсинами. Ощущается упадок сил, повышается утомляемость, снижается работоспособность.
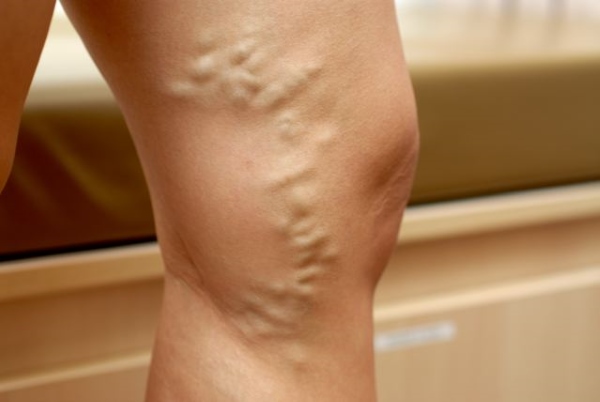
Острый тромбофлебит
{banner_4h2}Воспаление венозной стенки, вызванное инфекцией близ пораженного сосуда с образованием тромботической массы, называется острым тромбофлебитом. Повышенное образование тромбов связано со следующими моментами:
- нарушение структуры венозной стенки;
- высокая свертываемость крови;
- замедление кровотока.
При остром тромбофлебите наблюдается такая картина:
- кожный отек и гиперемия (объем конечности не изменяется);
- скачок температуры в район 39 градусов;
- слабость, недомогание;
- инфильтраты тромбированной вены;
- боль при ходьбе, движении конечностью и осмотре;
- возможны лимфатические заболевания (лимфаденит, лимфангиит).
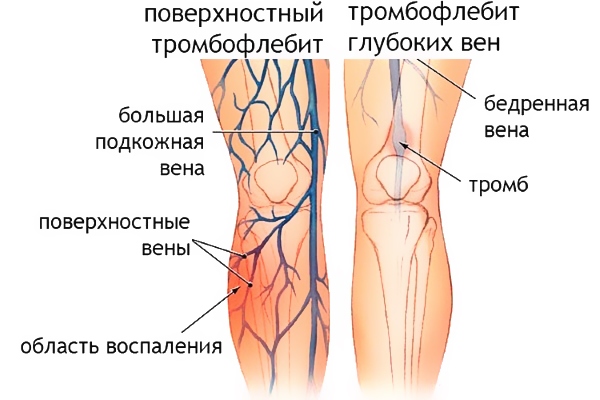
Тромбофлебит глубоких вен нижних конечностей
Воспаление пролегающих под толщей мышц венозных стенок с образованием тромба называют тромбофлебитом глубоких вен. К основным признакам заболевания относятся:
- отечность, тяжесть в конечности;
- слабость, недомогание;
- болевые ощущения;
- синюшность кожных покровов;
- повышенная температура в локализации проблемной вены.
Среди причин возникновения глубокого тромбофлебита выделяют следующие:
- аллергическое, инфекционное, механическое повреждение внутренней венозной оболочки;
- развитие воспалительного очага у вены (ушиб, нагноение, фурункул, абсцесс);
- повышенная вязкость крови из-за обезвоживания, тромбоцитоза, гормонального нарушения;
- нарушенный венозный кровоток ввиду варикоза, клапанной недостаточности, сдавливания вен.
Тромбофлебит нижних конечностей (видео)
Причины воспаления венозной стенки и тромбообразования. Сопровождающая заболевание симптоматика. Терапевтические методы ликвидации тромбофлебита ног.
Посттромбофлебитический синдром
ПТФС представляет собой патологию, развивающуюся у тех, кто уже перенес тромбоз глубоких вен. С прекращением тромбообразования сосудистый кровоток восстанавливается, что губительно сказывается на целостности венозных стен и клапанов из-за остатков тромбов.
Этапы развития синдрома:
- Окклюзия. Во время закупорки сосуда происходит его склерозирование, соединительная ткань разрастается.
- Реканализация. Во время восстановления оттока формируются различные каналы, где происходит неполная реканализация тромба. Это вызывает рост соединительной ткани и деформацию венозных клапанов.
Формы посттромбофлебитического синдрома:
1. Варикозная. Отмечается следующими изменениями в конечности:
- тяжесть после физнагрузок;
- незначительная сухость, бледность кожных покровов;
- снижение волосяного покрова;
- отечность;
- распирающая боль (исчезает после отдыха).
2. Отечная. Характеризуется частичным восстановлением венозного оттока, приводящего к клапанной деформации, формированию тяжелых форм недуга. Среди явных признаков выделяют:
- болевые ощущения при физической активности и ее отсутствии;
- отечность различной локализации.
3. Индуративная. Происходит сбой в питании тканей, появление признаков воспаления, истончение подкожно-жирового слоя, нарушение целостности клапанного аппарата, уплотнение варикозных узлов. Характерные признаки:
- темные пятна;
- шелушение;
- отечность;
- локальное повышение температуры;
- боль.
4. Индуративно-язвенная. Сопровождается тканевым воспалением и интоксикацией ввиду застоя крови. Это провоцирует формирование трофических язв, не защищенных от повторного инфицирования, длительное течение заболевания. Комплексная симптоматика:
- общая слабость;
- болевые ощущения;
- повышенная температура.
Отсутствие мер по ликвидации посттромбофлебитического синдрома ведет к нарушению лимфооттока, формированию лимфедемы.
Тромбоз глубоких вен голени (видео)
Как формируется тромбоз глубоких вен. Провоцирующие факторы и признаки заболевания. Профилактические меры. Виды терапевтических процедур.
Диагностика
Корректная постановка диагноза требует проведения следующих процедур:
Физикальное обследование. Производится тщательный осмотр ног для выявления таких признаков:
- венозное расширение;
- кожные покраснения, иные цветовые изменения;
- горячие области;
- припухлость, отечность.
Производится соответствующий опрос:
- когда возникли симптомы;
- скорость их развития и нарастания;
- какие медикаменты принимались.
УЗИ, допплеровское ультразвуковое обследование. Выполняется до 25 минут с нанесением геля. Требуется для выявления следующих признаков:
- увеличенный диаметр вен при варикозе;
- воспаление венозной стенки;
- сужение вен в области тромба;
- обратный кровоток;
- замедленный/обратный кровоток.
Функциональные пробы. Безаппаратное определение варикоза и оценка состояния вен, их клапанов посредством следующих манипуляций:
- Проба Шварца. К бедренной артерии прикладывается левая рука, а правой производится постукивание возле очага воспаления. При недостаточности подкожных венозных клапанов наблюдается обратный кровоток.
- Проба Броди-Троянова-Тренделенбурга. Принимается горизонтальное положение с помещением ноги на возвышенность. Производятся легкие массирующие движения, начиная от стопы и двигаясь выше. Затем вверху ноги накладывается жгут. При скором наполнении вен кровью подтверждается ухудшенное состояние сосудов, клапанная недостаточность.
- 3-жгутовая проба Берроу-Шейниса. Посредством массажа, проводимого в горизонтальном положении, производится опорожнение поверхностных вен. Затем происходит наложение жгутов в паховой зоне, выше колена, а также под ним. Принимается вертикальное положение. При наполнении венозных стволов кровью за полминуты определяется некорректное функционирование клапанов.
- Проба Пратта. Накладывается набедренный жгут с последующим наложением эластичного бинта снизу вверх. Затем бинт разматывается, одновременно накладывается другой, но сверху вниз. Отмечаются появившиеся варикозные узлы.
Функциональные пробы проводятся лишь профессионалами, а наиболее информативным обследованием считается ультразвуковая диагностика вен.
Лечение
Терапия, подразумевающая ликвидацию тромбофлебита, бывает комплексной и узконаправленной. Различают следующие виды лечения:
Применение мазей/гелей/кремов (поверхностный тромбофлебит)
- Гепариновая мазь. Имеет противовоспалительное, противоотечное действие, предотвращает тромбообразование. Наносить тонким слоем, втирать легкими движениями. Применять до 3 раз за день.
- Эссавен-гель. Нормализует циркуляцию крови, улучшает ее свойства и препятствует свертываемости, повышает тонус сосудов. Снимает воспаление, боль, препятствует возникновению тромбов, отеков. Избегая втирания, нанести немного геля возле очага воспаления. Ежедневно повторять процедуру до 2-3 раз.
- Кетонал-крем 5%. Нестероидное противовоспалительное средство для снятия боли, отека. Наносить 2-3-сантиметровую полоску и осторожно втирать, поглаживая больной участок. Применять каждодневно не чаще 3 раз. Продолжительность курса 2 недели.
- Лиотон-гель. Препятствует появлению отека, высвобождению жидкости, снимает венозное воспаление. Наносить гель вдоль проблемной вены. Применять ежедневно не более 3 раз.
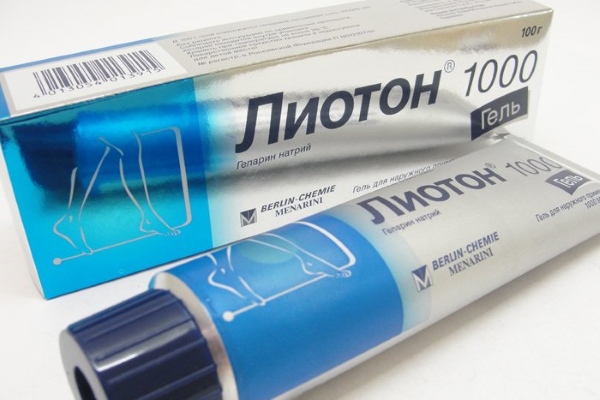
Использование мази Вишневского, «Левомеколя» и «Левосина» приводит к еще большему венозному воспалению. Эффективными считаются средства с содержанием гепарина.
Физиопроцедуры. Они бывают такие:
- Ультрафиолетовое облучение. Препятствует нагноению тромба, устраняет воспаление, ускоряет заживление. Продолжительность процедуры постепенно наращивается, начиная с 30 секунд и заканчивая 5 минутами. Терапевтический курс включает 15-28 сеансов.
- Инфракрасное излучение. Снимает воспаление, блокирует болевые ощущения, уменьшает отечность, улучшает локальный иммунитет и обмен веществ. Сеанс длится до 30 минут, а курс лечения составляет 10 процедур.
- Электрофорез гипокоагулянтов/дезагрегантов. Улучшает клеточный обмен, усиливает приток крови, разжижает ее, убирает воспаление. Длительность процедуры около 20 минут. Курс лечения включает 10-15 сеансов.
- Магнитотерапия. Оказывает стимулирующее действие на сосудистую стенку, разгоняет застоявшуюся кровь. Уменьшает болевые ощущения, воспалительный процесс и отечность. Продолжительность сеанса 8-20 минут. Общее количество процедур варьируется в пределах 10-15.
- Лазеротерапия. Усиливает клеточное питание, их регенерацию, восстанавливает венозные стенки, укрепляет местный иммунитет, уменьшает вязкость крови, отек. Процедура длится до получаса. Курс терапии включает 10-30 сеансов.
- Дарсонваль. Улучшает сосудистый тонус и кровообращение, уменьшает застой крови, болевые и зудящие ощущения, ликвидирует отек. Сеанс длится до 10 минут. Общее количество сеансов 10-12.
- Баротерапия. Применение сжатого (разреженного) воздуха улучшает клеточное питание, убирает отеки, трофические язвы. Сеанс длится от 5 до 30 минут. Для эффективной терапии требуется 20-30 сеансов.
Медикаментозная терапия
- Антибиотики («Амоксициллин», «Флуклоксациллин»). Назначаются в виде таблеток или уколов при остром тромбофлебите, сопровождающемся нагноением.
- Противовоспалительные препараты нестероидного типа («Диклофенак», «Кетопрофен»). Ликвидируют боль, снижают температуру, убирают воспаление. Принимать ежедневно по 1-2 драже. Придерживаться недельного курса терапии.
- Ферменты («Вобэнзим», «Флогэнзим»). Нивелируют воспалительные процессы, ликвидируют отечность, растворяют тромбы. Осуществлять прием трижды в сутки по 2-4 капсулы с обильным питьем.
- Ангиопротекторы («Рутин»). Укрепляет венозные стенки, ликвидирует болевые ощущения и воспаление, препятствует появлению язв. Каждый день принимать до 4 таблеток. Продолжительность терапии 4 недели.
- Антитромбоцитарные препараты («Дипиридамол», «Аспирин»). Предотвращают склеивание тромбоцитов, тромбообразование. Принимать «Дипиридамол» по 25 мг трижды в сутки перед трапезой, «Аспирин» – после еды раз в день. Минимальная продолжительность лечения 2 недели.
Следует исключить самостоятельное лечение тромбофлебита посредством медикаментов, поскольку противопоказания могут ухудшить состояние здоровья (антибиотики повышают вязкость крови, аспирин противопоказан при гастрите и язвенной болезни).
Хирургическое вмешательство
Различают следующие типы операций:
Паллиативные операции. Менее травматичны, легко переносятся, но не ликвидируют причину тромбофлебита. Возможны рецидивы.
Тромбэктомия. Под местным наркозом делается небольшой кожный надрез для введения резинового катетера в венозный ствол и последующего удаления тромба. Производится очищение вены, восстановление просвета без образования рубцов.
Показания:
- формирование свежего тромба с очагом воспаления;
- возникновение вероятности разрушения тромба, его переход в глубину.

Кроссэктомия. Осуществляется под местным наркозом. Начинается с надреза в паху. Подкожная вена в районе бедра перевязывается и удаляется.
Показания:
- угроза тромбоэмболии;
- отрыв тромба, его продвижение вверх;
- тромбоз поверхностных вен.
Радикальные операции. Устраняют сам тромб, причину его возникновения, исключают рецидивы.
1. Удаление подкожной вены посредством зонда Бебкокка. Производятся 2 надреза венозного ствола (с обоих концов). В отверстие сверху вводится металлический зонд, пока он не покажется снизу. Затем надевается специальный наконечник, имеющий режущие края (олива). Зонд тянут вверх и вырезают вену. Операция травматичная, часто провоцирует воспаления и кожные нарушения.
Показания:
- венозное воспаление;
- запущенный варикоз;
- поражение вены с риском тромбообразования.
2. Инвагинационный стриппинг. Устранение венозного ствола посредством зонда, выворачивающего вену наизнанку с отрывом от тканей. Операция эстетичная и не столь травматичная, но чревата отрывом вены в процессе ее выворачивания.
Показания:
- варикозные изменения (венозный диаметр < 1 см);
- удаление вены небольшой длины;
- косметические изменения.
3. Катетерная стволовая склерооблитерация. Имеющая отверстия по бокам, тонкая трубка вводится в вену, через нее впрыскивается вещество, изнутри разрушающее оболочку сосуда и склеивающее его стенки. Затем вся вена зажимается. Исключены кровоизлияния и повреждения нервов, тканей. Возможно восстановление вены с формированием в ней повторного воспаления.
Показания: воспаление вены, ее расширение до 0,8 см в диаметре.
Общие противопоказания для проведения операций:
- аллергия на медикаменты, используемые при наркозе;
- беременность;
- серьезные нарушения в работе сердца, легких, а также печени, почек;
- возраст > 75 лет.
Лечение народными средствами
- Компресс из капустных листьев. Одну сторону размягченного листа капусты смазать растительным маслом, приложить к проблемной зоне и закрепить посредством бинта или капроновых колготок. Компресс сделать перед сном. Утром снять его и промыть ногу. Средство нормализует температуру, убирает воспаление.
- Каланхоэ перистое. Подвергнуть листья растения измельчению. Затем поместить в банку, залить водкой в пропорциях 1 к 1. Неделю настаивать средство, иногда его встряхивая. Процеженной настойкой натирать ноги дважды в сутки целый месяц. Средство заживляет, тонизирует вены, ликвидирует воспаление.
- Папоротник мужской. Истолочь траву в ступе, разбавить кефиром в равных количествах. Нанести массу на бинт/марлю, приложить к проблемному участку. Поверх накрыть защитной пленкой, зафиксировать на 5 часов. Продолжать лечение 4 дня с перерывом в трое суток. Средство купирует воспалительный процесс.
- Мумие. Разжижает кровь, предотвращает тромбообразование, снимает воспаление, нормализует работу вен, выводит токсины.
Раствор для приема внутрь. Растворить 10 г средства в 2,5 стаканах воды. Принимать ежедневно по 1 ст. л. Длительность терапии составляет 10 дней.
Мазь для наружного применения. Смешать 3 капли эфирного масла, 5 г мумие, 25 г персикового масла (можно взять вазелин). Смазывать воспаленный участок трижды в сутки, смывая через час. Придерживаться 10-дневного курса терапии.
- Яблочный уксус. В стакан воды ввести 2 ч. л. уксуса и 2 ч. л. меда, размешать. Принимать перед трапезой по полстакана напитка утром-вечером. Для протирания кожи использовать раствор, состоящий из 50 г уксуса и стакана воды. Средство разжижает кровь, укрепляет иммунитет.
Осложнения
Осложнения крайне редки, особенно при поверхностном тромбофлебите. Опасность существует при отрыве тромба, из-за чего возникает тромбоэмболия. И хотя риск этого мал, следует отметить следующие возможные осложнения:
- тромбоз глубоких вен;
- гангрена;
- сепсис;
- инфекции;
- тромбоэмболия легочной артерии.
Сама по себе тромбоэмболия легочной артерии способна привести к следующим последствиям:
- шоковое состояние;
- инсульт;
- гипотензия;
- сердечная недостаточность;
- инфаркт легкого, миокарда.

Профилактика
В целях предосторожности рекомендуется придерживаться следующих правил:
- пользоваться обувью со средним каблуком;
- совершать каждодневные прогулки пешком;
- пить достаточное количество воды (избегать обезвоживания, сгущения крови);
- рационально питаться, не забывая о витаминах;
- контролировать собственный вес;
- избегать переохлаждения конечностей;
- отказаться от вредных привычек;
- принимать контрастный душ, заняться плаванием;
- своевременно обращаться к врачу при возникновении респираторных заболеваний, гнойных воспалений.
Особенности питания при тромбофлебите:
- сделать упор на разжижающую кровь пищу (лук, томаты, чеснок);
- исключить жареную пищу, копчености;
- употреблять богатые таурином продукты (яйца, рыба, молочная продукция);
- ограничить потребление кондитерских, мучных продуктов;
- отдать предпочтение специям (куркума, тимьян, имбирь, корица);
- полезные фрукты, ягоды (вишня, смородина, черника, виноград, земляника, сухофрукты, цитрусы).
Тромбофлебит – серьезное заболевание с риском летального исхода, но он излечим. Имеется немало способов борьбы с недугом, включая операционные и безоперационные методы. Но чтобы не допустить развития болезни, необходимо следовать полезным рекомендациям. А в случае возникновения проблем с ногами, следует немедленно обратиться к специалисту.
Следующая статья:
Ещё по теме
Перейти в рубрику: Тромбофлебит